
Рак – страшный диагноз, который не вяжется со словом «профилактика». Но есть меры, соблюдая которые, можно обезопасить себя. О них – в нашем материале.

Виктория Сафронова, врач-онколог московской клиники «Будь Здоров» на Фрунзенской
Традиционно каждый октябрь во всем мире посвящен профилактике рака молочной железы. Если вы еще не успели нанести регулярный визит врачу-маммологу и на маммографию. Самое время сделать это, ведь профилактические осмотры позволяют вовремя обнаружить заболевание и иногда спасти жизнь.
Рак молочной железы лидирует среди иных раковых заболеваний как в России, так и во всем мире и входит в пятерку самых смертельных заболеваний.
Показатели ежегодно растут. Это связано во многом с совершенствованием методов диагностики и повышением осознанности населения. Рак молочной железы чаще других обнаруживают на ранних стадиях, когда эффективна лекарственная терапия и нет нужды в хирургическом вмешательстве.
Знаете ли вы, что многие женщины не посещают врача, боясь услышать пугающий диагноз? Таким образом часто они лишают себя возможности своевременно начать бороться с опасными заболеваниями. Сегодня не только диагностика, но и медицина шагнула вперед и позволяет справляться даже с раковыми заболеваниями. Главное, вовремя их обнаружить. Поэтому профилактические меры выходят на первый план.
Кроме наследственных факторов, а также гормональных причин, нарушений обменных процессов, которые мы рассмотрим подробно ниже, на возникновение раковых заболеваний могут влиять также неблагоприятные внешние причины: окружающая среда, жизнь в больших городах с плохой экологией, плохое, бедное витаминами и минеральными веществами питание (недостаток свежих овощей и фруктов, выращенных в вашей полосе проживания, а также регулярное употребление жареной и жирной пищи, фастфуда), курение и избыточное, неумеренное потребление алкоголя, высокий темп жизни, стрессы, недостаток здорового сна.

Лайфхаки от врача на каждый день
Защитить себя от рака молочной железы на 100% невозможно, но есть правила, следуя которым, можно уменьшить вероятность появления новообразований любого характера, а также иных заболеваний, которые с большой долей вероятности могут развиться в среднем и пожилом возрасте.
1. Здоровое питание.
Одно из европейских исследований влияния питания и образа жизни на развитие раковых заболеваний показало, что отказ от жареной, переработанной пищи, сладостей, газировки, колбасы и консервов в пользу свежих овощей, фруктов и зелени может значительно снизить риск развития опухоли.
Снижение риска развития РЖМ может базироваться на рационе, схожем со средиземноморским: с высоким уровнем потребления рыбы и птицы (взамен красного мяса), овощей и фруктов, цельнозерновых круп, продуктов с пониженным содержанием жира. Увеличьте употребление богатых клетчаткой некрахмалистых овощей, листовых овощей и зелени, фруктов, а также богатых белком орехов и бобовых.
2. Отказ от курения и отсутствие злоупотребления алкоголем.
3. Нормальный индекс массы тела, занятия спортом и увеличение умеренной физической активности (2-3 раза в неделю по часу). В особенности это важно для тех, кто работает в статической позе на протяжении многих часов.
4. Счастливое материнство. Беременности: первая до 35 лет, а лучше до 30 лет. Кормление грудью и уход за грудью в этот период: необходимо стараться не допускать появления лактостаза и мастита. В период кормления нужно носить удобное белье из натуральных тканей.
5. Качественное белье. Берегите грудь от травм, во время активных занятий используйте специальное поддерживающее белье. Лучше если у него будут широкие лямки, поддерживающие грудь.

Простые правила профилактики РМЖ
В предупреждении роста заболеваемости РМЖ на первое место выходят профилактические осмотры (самостоятельные и врача), инструментальные и лабораторные исследования:
1. Периодические самостоятельные осмотры груди. Все девушки с 18 лет должны проводить ежемесячное самообследование молочных желез, а после 25 лет – дополнять его посещением врача вне зависимости от наличия жалоб.
Что может указывать на возможно появление новообразований в груди:
• на ощупь и визуально определяемые уплотнения;
• изменение формы одной из грудей;
• выделения из сосков;
• изменения кожи ареолы (она может стать похожа на кожуру апельсина);
• западение соска.
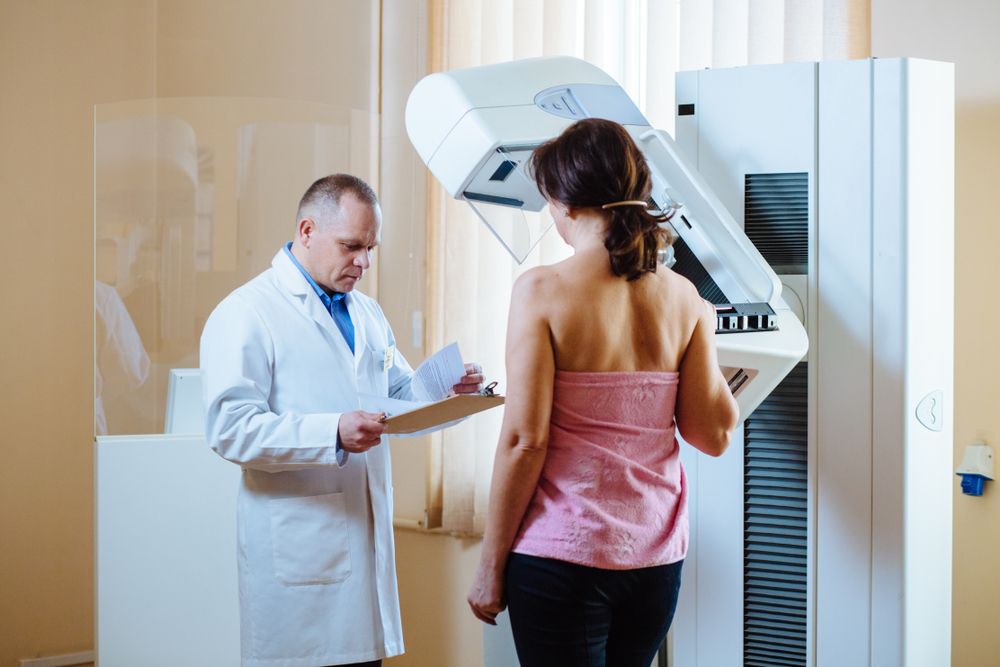
2. Ежегодный осмотр врача (при индивидуальных рекомендациях и изменениях в ткани молочных желез – раз в полгода). Согласно рекомендациям, посещать специалиста лучше в начале цикла, а конкретно: с 5 по 12 день. Обычно врач проводит осмотр пациентки с помощью пальпации с целью выявления новообразований и изменений структуры, изменения размеров лимфоузлов, плотности груди, а также наличия выделений из сосков. При необходимости будут назначены дополнительные обследования.
К какому врачу идти на осмотр? Официально специальности «маммолог» в нашей стране нет, так же как часто нет таких специалистов во многих медицинских учреждениях нашей страны. Поэтому обратиться за помощью можно к:
1) гинекологу;
2) хирургу;
3) онкологу (онкологу-маммологу).
Большинство обнаруживаемых образований – доброкачественные, требующие наблюдения.
3. По результатам осмотра может быть назначено УЗИ молочных желез для выявления узлов и кист, иных патологических процессов;
4. Маммографию в разных проекциях (исследования молочных желез методом рентгенографии), которая проводится по показаниям, особенно часто у женщин в возрасте старше 40 лет).
5. МРТ – наиболее информативный, высокоточный метод исследования молочных желез, помогающий определить локацию новообразований;
6. Тест на онкомаркеры – лабораторное исследование крови, выявляющее определенный вид белка, который может указывать на наличие опухоли.
В случае обнаружения образований в груди также женщина может быть направлена на пункционную биопсию с целью достоверной диагностики вида новообразования.
Помните молитву о душевном покое? «Боже, дай мне разум и душевный покой принять то, что я не в силах изменить, мужество изменить то, что могу, и мудрость отличить одно от другого». В деле профилактики рака молочной железы важно отличать те факторы, на которые мы можем повлиять, от тех, на которые мы повлиять не в силах. И главное, в любом случае сохранять душевное равновесие.
Каковы факторы риска в развитии РМЖ
Факторы, на которые вы не можете повлиять:
1. Возраст. В настоящее время известно, что с возрастом растет риск развития рака любой локализации, и рак молочной железы не является исключением.
Установлено, что у женщин старше 50 лет он выявляется чаще, чем у женщин других возрастов;
2. Раса. Европеоидная раса подвержена большему риску развития РМЖ;
3. Высокая плотность ткани груди. Это индивидуальная особенность, которая может зависеть: от возраста и менопаузального статуса, применения гормонов, наличия в анамнезе беременностей.
Есть мнение, что чем выше плотность молочной железы, тем выше риск развития рака, что связано с активным делением клеток и, как следствие, их потенциальным генетическим повреждением. Объяснение очень простое: в любой клетке в процессе деления есть вероятность возникновения мутаций, но наш организм довольно успешно с этим справляется, исправляя такие ошибки или не позволяя «неправильной» клетке делиться. Но если очень много клеток делится очень активно, а тем более если мутация затронула «систему безопасности» организма, часть «ошибок» может остаться пропущенной и дать начало развитию рака.
4. Рак молочной железы у ближайших родственников и генетические мутации. Если диагноз РМЖ поставили вашим маме, бабушке, сестре и так далее, это не значит, что у вас обязательно разовьется это заболевание. Но раз риск повышенный, необходимо уделить дополнительное внимание мерам профилактики и регулярно проходить осмотры у врача, даже если ничего не беспокоит.
Если у женщины выявили рак молочной железы в возрасте до 50 лет, особенно с тройным негативным типом рака, то имеет смысл проверить наличие данных мутаций. Но даже если у женщины обнаружены такие генетические мутации, это совсем не значит, что у нее обязательно разовьется рак молочной железы. Наличие мутаций лишь повышает риск данного события примерно на 10-20% к 70 годам.
5. Радиация. Например, в случаях лучевой терапии по поводу другого заболевания, где облучается грудная клетка, особенно в молодом возрасте;
6. Рак молочной железы в прошлом. У заболевших до 40 лет риск развития рака второй молочной железы выше в 4,5 раза, что также может быть связано с наличием генетических мутаций. В таком случае имеет смысл обсудить с лечащим врачом сдачу генетического анализа, и если в нем будут обнаружены мутации BRCA 1 или 2, то возможно врач порекомендует выполнение профилактической мастэктомии (удалить здоровую молочную железу одномоментно с ее реконструкцией);
7. Гиперпластические изменения в молочной железе. Доброкачественные процессы: фиброзно-кистозная болезнь, простые кисты, не связанные с избыточным ростом ткани молочной железы и практически не влияющие на риск появления РМЖ. Фиброаденомы, папилломы, являясь также доброкачественными новообразованиями, повышают риск в 1,5-2 раза. А вот любые процессы с атипией клеток повышают риск в 4-5 раз;
8. Высокая рентгеновская плотность маммограм может косвенно влиять на возможные изменения тканей груди.

Факторы РМЖ, на которые предположительно можно повлиять:
1. Увеличение количества менструальных циклов в жизни женщины: раннее наступление менструаций, поздняя менопауза, отсутствие беременностей. Все это приводит к более длительному воздействию эстрогенов на ткани молочной железы; дисбаланс половых гормонов с повышенным уровнем эстрогенов является предиктором, «предсказателем» развития любых изменений в тканях молочной железы, как доброкачественных, так и злокачественных;
2. Отсутствие грудного вскармливания. Возвращает менструальный цикл, который подавляется на фоне вскармливания за счет преобладания других гормонов. Издревле считается, что грудное вскармливание положительно влияет на здоровье женской груди;
3. Поздняя первая беременность.

Факторы РМЖ, которые полностью под вашим контролем:
1. Ожирение. Избыточная масса тела, особенно в менопаузе, повышает относительный риск РМЖ в 1,5-2 раза, так как в период менопаузы жировая ткань становится основным источником женских половых гормонов, с высоким уровнем которых и связан риск развития рака молочной железы;
2. Малая физическая активность (и как следствие – избыточный вес);
3. Регулярное употребление алкоголя и курение. Предположительно увеличивают риск РМЖ на 7-10%, что связано с увеличением уровня половых гормонов (в случае алкоголя) и канцерогенным эффектом.
В настоящее время специалистами разработаны программы для расчета индивидуального риска развития РМЖ: это делается по специальной таблице –модели Гейла, разработанной Национальным институтом рака США и центром биостатистики исследовательской группы NSABP.
В качестве резюме еще раз перечислим основные шаги по профилактике РМЖ:
1 шаг: регулярное самообследование груди (особое внимание – после 25 лет и в более старшем возрасте);
2 шаг: ежегодные осмотры у маммолога и диагностические обследования;
3 шаг: удобное белье из натуральных тканей;
4 шаг: правильное питание и физические нагрузки;
5 шаг: отказ от вредных привычек.













